Страница 2 из 2
Метаболическое действие глюкокортикоидов:
- влияние на метаболизм неорганических веществ, главным образом изменением канальцевой реабсорбции ионов (минералокортикоидные эффекты): задержка натрия и воды; повышение экскреции калия с мочой;
- влияние на метаболизм органических веществ (глюкокортикоидные эффекты);
- действие на углеводный обмен: повышение всасывания углеводов из желудочно-кишечного тракта, усиление глюконеогенеза, снижение активности инсулина и гексокиназы и утилизации глюкозы тканями, что может вызывать гипергликемию, глюкозурию, истощение инсулярного аппарата поджелудочной железы, стероидный сахарный диабет;
- антианаболическое и катаболическое действия на белковый обмен: снижение синтеза белков из аминокислот, усиление распада белков (повышение концентрации мочевины, мочевой кислоты, креатинина в плазме крови), снижение содержания глобулинов в крови (повышение соотношения альбумины/глобулины);
- анаболическое действие на жировой обмен: повышение синтеза жирных кислот и триглицеридов, гиперхолестеринемия, мобилизация жира из подкожной клетчатки конечностей, отложение жира в области лица, плечевого пояса и живота;
- влияние на обмен кальция (деминерализация костей);
- снижение продукции тиреокальцитонина, что приводит к выведению кальция из костей и других тканей, гиперкальциемии и гиперкальциурии;
- повышение продукции паратиреоидина, под действием которого в почках из 25-оксихолекальциферола образуется 1,25-диоксихолекальциферол. Это наиболее активный метаболит витамина D, обладающий гормональной активностью. Он действует на клетки кишечного эпителия, стимулируя синтез транспортного белка-носителя, необходимого для всасывания кальция; на клетки костей, вызывая рассасывание костной ткани (усиление процессов минерализации костей при лечении витамином D является следствием повышения всасывания кальция и фосфора из кишечника и увеличения их содержания в плазме крови); на почки, в умеренной степени повышая реабсорбцию кальция; на поперечнополосатую мускулатуру, усиливая захват мышцами кальция, необходимого для мышечного сокращения.
Кортизон и его синтетические аналоги эффективны при пероральном пути введения. С целью более быстрого получения высокой концентрации кортикостероидов в крови используют водорастворимые формы ГК или их суспензии. Незначительные изменения в химической структуре могут привести к существенному изменению абсорбции и продолжительности действия.
В плазме 90% кортизола обратимо связываются с белками двух типов – глобулинами (гликопротеин) и альбуминами. Глобулин имеет высокий аффинитет, но низкую связывающую способность, в то время как альбумины, наоборот, имеют низкий аффинитет, но высокую связывающую способность.
Метаболизм ГК сходен и может осуществляться несколькими путями, основной возможен лишь в печени, другой – и во внепеченочных тканях и даже в почках. Неактивные метаболиты глюкокортикоидов элиминируются через почки.
Микросомальные ферменты печени метаболизируют ГК до неактивных соединений, которые затем экскретируются почками. Метаболизм в печени усиливается при гипертиреозе и индуцируется фенобарбиталом и эфедрином. Гипотиреоз, цирроз, сопутствующее лечение эритромицином или олеандомицином ведут к снижению печеночного клиренса ГК. У больных с печеночно-клеточной недостаточностью и низким альбумином сыворотки в плазме циркулирует значительно больше несвязанной формы преднизолона.
При стрессах (инфекция, хирургическое вмешательство, гипогликемия) кора надпочечников способна увеличить синтез и секрецию ГК максимально в 10 раз. Цирроз печени уменьшает связывание кортизола, тогда как беременность, напротив, уменьшает долю его свободной фракции. У пациентов с гипогликемией следует уменьшать дозу ГК. Побочные эффекты у больных, получающих кортикостероиды, всецело определяются количеством именно свободной фракции.
ГК классифицируются на препараты короткого, промежуточного и длительного действия в зависимости от длительности угнетения АКТГ после разовой дозы. Короткодействующие ГК (гидрокортизон, преднизон, преднизолон, метилпреднизолон) угнетают активность АКТГ до 24-36 ч. ГК средней продолжительности, такие, как триамсинолон, угнетают АКТГ до 48 ч, а длительно действующие ГК (бетаметазон, дексаметазон) – свыше 48 ч. Однако в действительности период полуэлиминации Т1/2 ГК значительно короче: от 30 мин для кортизона до 115-252 мин для преднизолона и 110-210 мин для дексаметазона. Не существует корреляции между Т1/2 и продолжительностью физиологического действия конкретного препарата ГК.
Вероятно, различная активность ГК определяется также разной степенью связывания с белками плазмы. Так, большая часть природного кортизола находится в связанном состоянии, тогда как только 3% метилпреднизолона и менее 0,1% дексаметазона связывается с транскортином.
Фторированные соединения (метазоны) образуют группу с самой сильной ГК-активностью, известной до сих пор. Аналогичный препарат, содержащий в качестве галогена хлор, – беклометазон – особенно показан для локального эндобронхиального применения. Именно этерификация позволила получить препараты с пониженной всасываемостью для локального применения в дерматологии (флюоцинолона пивалат). Сукцинаты или ацетониды водорастворимы и применяются в виде препаратов для инъекций (например, преднизолона сукцинат) или как депо-препараты (триамсинолона ацетонид).
Все синтетические кортикостероиды обладают в различных соотношениях как глюкокортикоидной, так и минералокортикоидной активностью. Можно сказать, что желательный противовоспалительный эффект препаратов кортикостероидов коррелирует с их глюкокортикоидной активностью, тогда как нежелательные эффекты задержки жидкости и потери калия связаны с минералокортикоидными свойствами. Таким образом, если исключить заместительную терапию при надпочечниковой недостаточности, препараты кортикостероидов с преобладанием глюкокортикоидных эффектов имеют предпочтение над препаратами со значительным минералокортикоидным эффектом.
ПРЕПАРАТЫ ГЛЮКОКОРТИКОИДОВ. В терапии используют в качестве препаратов синтетические ГК и, за исключением кортизола, производные самих гормонов. Первым ГК, который применил Хенч в 1948 г., был кортизон. Кортизон и кортизол, обладая преимущественно ГК-активностью, заметно влияют и на минеральный обмен. Поэтому их в настоящее время чаще используют в качестве препаратов заместительной терапии. В отличие от кортизола у кортизона вместо гидроксильной группы в положении С-11 находится кетогруппа, что требует метаболического гидроксилирования для перевода в активную форму. Сходные ситуации наблюдаются и у преднизона. Именно этот факт делает непригодным использование кортизона (гидрокортизона) и преднизона у больных с печеночной недостаточностью. Тем не менее физиологическая активность кортизола и кортизона приблизительно сходна и составляет в среднем 1,25:1.
Следующим этапом создания новых соединений с преимущественно глюкокортикоидной активностью явились галогеновые (обычно фторированные) производные. Их высокая активность связана с увеличением сродства к глюкокортикоидным рецепторам, снижением скорости метаболизма и связи с транскортином. К таким препаратам относятся триамсинолон, бетаметазон, дексаметазон и некоторые другие, имеющие меньшее клиническое значение.
ГИДРОКОРТИЗОН (соединение F, кортизол) является природным глюкокортикоидом. Обладает значительной минералкортикоидной активностью. Это наряду с быстрым и коротким действием гидрокортизона делает его препаратом выбора при шоковых состояниях.
Применяют наружно мазь гидрокортизона 1%, мазь гидрокортизона ацетата 1%, глазную мазь гидрокортизона ацетата 0,5%, комбинированные препараты: оксикорт-аэрозоль (геокорт-спрей), оксизон, гиоксизон, геокортон, кортикомицетин, фенкортизол, сульфодекортэм и др.; внутрь – таблетки по 0,02 г; внутрисуставно – суспензию гидрокортизона или гидрокортизона ацетата 2,5% по 0,2-1 мл в зависимости от размеров сустава 1 раз в неделю до 3-5 инъекций на курс; внутримышечно – суспензию гидрокортизона ацетата 2,5%, гидрокортизона натрия сукцинат 0,5 и 1%, гидрокортизона гемисукцинат (солю-кортеф) 0,5 и 1%; внутривенно или внутривенно капельно – гидрокортизона натрия сукцинат 0,5 и 1%, гидрокортизона гемисукцинат (солю-кортеф) 0,5 и 1% в дозе 25- 1300 мг/сут и более.
КОРТИЗОН (соединение Е) представляет собой биологически неактивный ближайший метаболит кортизола. Обратно превращается в кортизол в печени на 80%. Поэтому непригоден для местного (наружного и внутрисуставного) применения и при снижении функции печени. В настоящее время используется редко.
Применяют в виде кортизона ацетата внутрь (таблетки по 0,025 и 0,05 г), внутримышечно (суспензия 12,5%).
ПРЕДНИЗОЛОН (дегидрокортизол). Первым представителем кортикостероида с преобладанием глюкокортикоидной активности по сравнению с минералокортикоидной явился преднизолон (соотношение 300:1). На сегодняшний день хорошо известно, что сродство преднизолона к глюкокортикоидным рецепторам значительно превышает его аффинитет к минералокортикоидным рецепторам. Именно поэтому преднизолон остается одним из наиболее часто используемых оральных ГК, хотя исходя из наличия минералокортикоидной активности говорить о его селективной противовоспалительной активности можно лишь при использовании невысоких доз по одному разу в сутки или при использовании альтернирующих схем назначения.
Необходимо сказать о вдвое большем периоде элиминации преднизолона по сравнению с гидрокортизоном. Все это объясняет тот факт, что преднизолон остается стандартным препаратом для фармакодинамической терапии.
Является дегидрированным производным гидрокортизона. Отличается от него большей противовоспалительной активностью и длительностью действия и меньшей минералокортикоидной активностью. Применяют наружно (мазь преднизолона 0,5%, глазные капли преднизолона 0,3%, комбинированные препараты – дермозолон, пресоцил, ауробин, ушные капли с преднизолоном и др.), внутрь (таблетки по 0,001 и 0,005 г), внутримышечно, внутривенно или внутривенно капельно (преднизолона фосфат или гемисукцинат 0,5%).
ПРЕДНИЗОН – биологически неактивное соединение, которое в печени на 80% превращается в преднизолон. Поэтому непригоден для местного (наружного и внутрисуставного) применения и при снижении функции печени. В настоящее время из-за низкой эффективности препарата выпуск его прекращен. Применяли внутрь (таблетки по 0,005 г).
МЕТИЛПРЕДНИЗОЛОН (медрол, метипред, урбазон) характеризуется короткой продолжительностью действия, как у преднизолона, слабой стимуляцией психики и аппетита, хорошей переносимостью желудочно-кишечным трактом, что делает целесообразным его назначение больным с нестабильной психикой, избыточной массой тела, склонностью к заболеваниям желудочнокишечного тракта, атрофией мышц.
ТРИАМСИНОЛОН (полькортолон, кенакорт) по сравнению с преднизолоном имеет более сильные противовоспалительные и еще менее выраженные, чем у метилпреднизолона, минералокортикоидные свойства.
Триамсинолон способствует выведению натрия и, следовательно, жидкости, что позволяет использовать его у больных, несмотря на сердечную декомпенсацию, асцит, нефротический синдром. Невыраженная психомиметическая и ульцерогенная активность, отсутствие влияния на аппетит позволяют использовать его соответственно у психически нестабильных больных, больных с избыточной массой тела и язвенной болезнью в анамнезе. Сохраняется опасность миопатии, гирсутизма, проявлений гиперкортицизма.
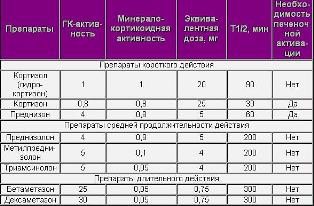
Таблица 1.1. Сравнение параметров некоторых глюкокортикоидных препаратов.
Применяют наружно (0,1% мазь и крем “Ледеркорт”), внутрь (таблетки по 0,004 г) и внутрисуставно.
ТРИАМСИНОЛОНА АЦЕТОНИД (кеналог) – производное триамсинолона, имеющее аналогичные свойства. Применяют наружно (мази “Кеналог”, “Кенакорт А”, “Кенакорт Т”, “Триакорт”, “Фторокорт” и др.) и внутримышечно (“Кеналог-40”, обладающий депо-эффектом, так как используется в виде суспензии кристаллов, из которых препарат медленно всасывается).
ДЕКСАМЕТАЗОН и БЕТАМЕТАЗОН практически лишены минералокортикоидной активности, хорошо переносятся желудочно-кишечным трактом, однако повышают аппетит, ингибируют функцию гипофиза, оказывают негативное влияние на баланс Са2+, при их употреблении наблюдается четкая психостимуляция, возникает опасность миопатии и лейкопении, что и определяет противопоказания к их назначению. Однако ранее было установлено, что дексаметазон оказывает меньшее потенцирующее действие на катехоламинобусловленную бронходилатацию, чем метилпреднизолон. Это объясняет меньшую эффективность этого препарата в терапии бронхиальной астмы.